Era il 5 giugno 1981 e sul Morbidity and Mortality Weekly Report (MMWR) dei CDC vengono descritti 5 casi di polmonite in giovani uomini omosessuali. Alla biopsia viene confermata la diagnosi di Pneumocystis carinii in 3 di essi. Così inizia la storia della epidemia da HIV che sta colpendo il mondo da ormai 40 anni. I bollettini della World Health Organization nel 2020 hanno riportato, dall’inizio dell’epidemia un totale di 79 milioni di persone infette, di 36 milioni di persone morte per AIDS, e 38 milioni di persone viventi con HIV.
Dietro ai numeri si nasconde però un universo di dati, di storie, di progressi e di drammi.
Lo scenario drammatico inizialmente era limitato agli Stati Uniti, e tutti pensavano che “da noi non sarebbe successo”; era un’epidemia lontana, che riguardava i gay e i tossicodipendenti, che morivano di polmonite o del "cancro dei gay", la cui origine era sconosciuta si sapeva però che erano malattie contagiose. Da qui la discriminazione, lo stigma ulteriore, soprattutto per la popolazione omosessuale.
 Solo nel 1983 Francoise Barré Sinoussi isola un retrovirus in una persona con AIDS. Ma, incredibile a pensarci oggi nel corso dell'epidemia da COVID-19, è che ben due anni dopo, nel 1985, si mette a punto un metodo per identificare anticorpi anti-HIV nel sangue; solo da qui in poi si possono identificare gli infetti. Intanto l’infezione dilagava dagli Stati Uniti e i morti aumentavano, nella totale impotenza dei medici. Finalmente nel 1987 viene messo in commercio il primo antiretrovirale, zidovudina, e tutti tirano un sospiro di sollievo. Ma il sollievo dura poco: l’efficacia della AZT dura poco più di 6 mesi poi si torna allo stato precedente, gravato da una anemizzazione severa (allora si usavano dosaggi molto elevati, 1.000-1.500 g/die, di AZT).
Solo nel 1983 Francoise Barré Sinoussi isola un retrovirus in una persona con AIDS. Ma, incredibile a pensarci oggi nel corso dell'epidemia da COVID-19, è che ben due anni dopo, nel 1985, si mette a punto un metodo per identificare anticorpi anti-HIV nel sangue; solo da qui in poi si possono identificare gli infetti. Intanto l’infezione dilagava dagli Stati Uniti e i morti aumentavano, nella totale impotenza dei medici. Finalmente nel 1987 viene messo in commercio il primo antiretrovirale, zidovudina, e tutti tirano un sospiro di sollievo. Ma il sollievo dura poco: l’efficacia della AZT dura poco più di 6 mesi poi si torna allo stato precedente, gravato da una anemizzazione severa (allora si usavano dosaggi molto elevati, 1.000-1.500 g/die, di AZT).
Sono anni bui, che decorrono nei pallidi tentativi di arginare quantomeno le conseguenze dell’immunodeficienza. Fioriscono le profilassi per le infezioni opportunistiche che in alcuni casi sono vere e proprie salvavita. Intanto la malattia si diffonde nel mondo, accompagnata dal suo corredo di morti. Cresce però anche la discriminazione e la popolazione gay preferisce non fare il test per non essere discriminata. Viene quindi varata la Legge 135/90, sicuramente all’avanguardia per l’epoca, che stabilisce l’anonimato per il test e l’obbligo di consenso scritto per eseguirlo, oltre allo stanziamento di fondi per la costruzione di reparti di malattie infettive e l’assunzione di personale. Ma il 1996 è l’anno della svolta. Due i grandi progressi: la reazione a catena della polimerasi (PCR) con determinazione della quantità di RNA virale nel sangue, e l’esito dei trial con gli inibitori della proteasi. È merito di John Mellors la dimostrazone del valore predittivo della carica virale (HIV-RNA quantitativo) con il decesso e la progressione di malattia. È ora possibile quindi avere un marcatore diretto, virale, oltre alle conte dei CD4, della progressione della malattia. Sempre nel 1996 al CROI prima e al Congresso Mondiale di Vancouver poi vengono comunicati gli esiti dei trial con ritonavir, indinavir e saquinavir. Il momento è magico, e una gioia intensa si sparge nell’uditorio.
 Chi ha assistito a quell’evento difficilmente lo dimenticherà. E nei centri di malattie infettive si assiste a tanti piccoli miracoli: persone date per morte, con tumori, infezioni opportunistiche, cachessia (la cosiddetta wasting syndrome), e con un numero di CD4 inferiore a 5-10/mmc rinascono improvvisamente, i CD4 salgono, i pazienti aumentano di peso, non hanno più febbre e riprendono le occupazioni della propria vita precedente l’AIDS (AIDS revertants). Da qui in poi la strada della terapia antiretrovirale è in discesa: sempre nuovi farmaci, minor tossicità, terapie che da 15-20 compresse al giorno diventano 1 compressa. Ma questa è solo una parte della storia di questa malattia, la parte dei successi, la parte del Nord del pianeta, del mondo dei ricchi. In Africa e nel Sud del mondo le terapie non arrivano e le morti si sommano alle morti: donne, bambini in particolare. Le donne poi sono particolarmente discriminate: oggetto di violenza vengono infettate dai propri mariti o partner e vengono cacciate dai villaggi perché infette.
Chi ha assistito a quell’evento difficilmente lo dimenticherà. E nei centri di malattie infettive si assiste a tanti piccoli miracoli: persone date per morte, con tumori, infezioni opportunistiche, cachessia (la cosiddetta wasting syndrome), e con un numero di CD4 inferiore a 5-10/mmc rinascono improvvisamente, i CD4 salgono, i pazienti aumentano di peso, non hanno più febbre e riprendono le occupazioni della propria vita precedente l’AIDS (AIDS revertants). Da qui in poi la strada della terapia antiretrovirale è in discesa: sempre nuovi farmaci, minor tossicità, terapie che da 15-20 compresse al giorno diventano 1 compressa. Ma questa è solo una parte della storia di questa malattia, la parte dei successi, la parte del Nord del pianeta, del mondo dei ricchi. In Africa e nel Sud del mondo le terapie non arrivano e le morti si sommano alle morti: donne, bambini in particolare. Le donne poi sono particolarmente discriminate: oggetto di violenza vengono infettate dai propri mariti o partner e vengono cacciate dai villaggi perché infette.
Non resta loro che andare ai margini delle grandi città e prostituirsi per sopravvivere con i propri figli.
È del 2000 il primo Congresso AIDS in Africa, a Durban, con la richiesta alle multinazionali di abbassare il prezzo della ART perché sia possibile distribuirla al mondo dei poveri. Nasce il Global Fund e lo stanziamento di milioni di dollari per combattere l’AIDS, la tubercolosi e la malaria. Nel primo decennio dell’anno 2000 c’è una ulteriore svolta: innanzitutto la identificazione di una nuova classe di antiretrovirali, gli inibitori della integrasi, sicuramente molto potenti e meno associati a intolleranze o tossicità. Ma forse la vera svolta è stata la dimostrazione dell’efficacia della cART anche per soggetti con alti CD4 e quindi la raccomandazione da parte di tutte le linee guida di iniziare la cART a tutte le persone che vivono con HIV (PLWH). Questo ha portato a considerazioni molto importanti di sanità pubblica. Infatti, i due studi Partner hanno dimostrato che in coppie discordanti di eterosessuali o MSM il partner HIV positivo che assume cART con carica virale non determinabile non infetta il proprio partner. Quindi lo stigma legato alla contagiosità viene a cadere.
 Grande è la gioia di tutte le persone che vivono con HIV e lo slogan ‘U equals U’ diventa un mantra mondiale. Contemporaneamente gli studi sulla profilassi pre-esposizione (la PrEP) dimostrano che assumendo tenofovir + emicitrabina prima del rapporto sessuale con possibili PLWH (secondo schemi ben precisi) non si contrae l’infezione.
Grande è la gioia di tutte le persone che vivono con HIV e lo slogan ‘U equals U’ diventa un mantra mondiale. Contemporaneamente gli studi sulla profilassi pre-esposizione (la PrEP) dimostrano che assumendo tenofovir + emicitrabina prima del rapporto sessuale con possibili PLWH (secondo schemi ben precisi) non si contrae l’infezione.
La PrEP e U=U hanno cambiato le prospettive di vita di molte persone, e hanno ridotto lo stigma e l’isolamento sociale e affettivo delle PLWH. Ma anche nel sud del mondo la PrEP si è dimostrata di grande utilità per le donne, spesso costrette a rapporti violenti, e senza possibilità di contrattare l’uso del profilattico.
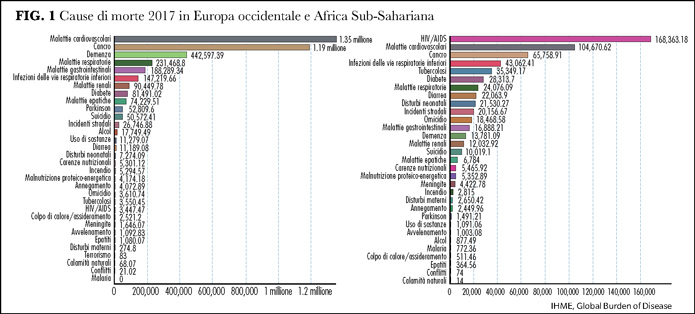
Cosa possiamo concludere per il presente e per il futuro? Il presente sembra pieno di successi ma solo per il mondo dei ricchi: nel Sud del mondo, in Africa Sub-Sahariana, HIV è ancora la prima causa di morte nella popolazione adulta (Figura 1). E ancora 10 milioni di persone non hanno accesso ai farmaci.
Il futuro? La speranza sempre presente di un vaccino, i nuovi farmaci ad azione prolungata da somministrarsi una volta al mese o ogni due mesi o addirittura impianti sottocutanei di rilascio lento da sostituire ogni 6 mesi…
Ma senza la cultura e senza la equità sociale questa malattia, come la malattia della povertà e dell’ignoranza non saranno mai eradicate. Sette giovani adulte su 10 in Africa Sub-Sahariana non sanno cosa sia HIV, 6.000 giovani donne tra i 15 e i 24 anni si infettano con HIV ogni settimana… La strada è quindi ancora lunga, molto lunga…






