Le malattie a trasmissione sessuale (MTS), un tempo malattie veneree, rappresentano un insieme eterogeneo di malattie infettive (virali, batteriche, fungine, parassitarie) che hanno come comune denominatore la possibile, e talvolta esclusiva, trasmissione sessuale. Sono tra le patologie più diffuse nella popolazione in età fertile e possono determinare complicanze spesso gravi soprattutto a carico dell’apparato genitale femminile; possono provocare conseguenze sulla fecondità e sul prodotto del concepimento e alcune, come quelle causate da Papillomavirus (HPV), hanno un ruolo fondamentale nell’insorgenza del cancro al collo dell’utero. La notevole frequenza di forme con scarsi sintomi le rende più insidiose, ritardandone spesso la diagnosi.
Andamento epidemiologico
Nei paesi occidentali, dalla fine degli anni ’70 al 2000, si è assistito, da un lato, ad un progressivo aumento dell’incidenza delle MTS provocate da virus e, dall’altro, ad una sostanziale diminuzione dell’incidenza delle MTS classiche a prevalente causa batterica (sifilide, gonorrea, linfogranuloma venereo, ulcera molle e granuloma inguinale).
Attualmente il panorama si è bruscamente modificato: l’incidenza delle MTS ad eziologia batterica mostra in Europa, ed in parte anche in Italia, un aumento improvviso, soprattutto nelle grandi città metropolitane ed a carico di popolazioni con un rischio più elevato di MTS.
Sorveglianza
In Italia, gonorrea, sifilide e pediculosi del pube sono le uniche MTS a notifica obbligatoria e per le quali sono disponibili dati nazionali. Per sopperire alla mancanza di dati sulle altre MTS e in accordo con le direttive degli organismi internazionali di sorveglianza e controllo, sono stati attivati due sistemi di sorveglianza sentinella delle MTS, coordinati dal Centro Operativo AIDS (CoA) dell’Istituto Superiore di Sanità:
- la Sorveglianza clinica, attiva dal 1991, basata sulla collaborazione di una rete sentinella di diagnosi e nella cura dei soggetti con MTS
- la Sorveglianza di laboratorio, attiva dal 2009, nata dalla collaborazione tra il CoA e il Gruppo di Lavoro Infezioni Sessualmente Trasmesse (GLIST) dell’Associazione Microbiologi Clinici Italiani (AMCLI), basata sulla collaborazione di una rete sentinella di 13 laboratori di microbiologia clinica.
Dal 1° gennaio 1991 al 31 dicembre 2017, il Sistema di sorveglianza ha segnalato un totale di 128.138 nuovi casi di MTS, di cui il 71,1% diagnosticato in uomini e il 28,9% in donne. L’età mediana dei soggetti segnalati è stata di 32 anni (per le donne 30 e uomini 33). Le patologie più frequenti sono state i condilomi ano-genitali (42,4% del totale), sifilide latente (8,4%), herpes genitale (7,3% del totale) e cervicovaginiti batteriche non gonococciche-non clamidiali (NG-NC), cioè da agenti eziologici diversi da Chlamydia trachomatis (CT), da Neisseria gonorrhoeae (NG) e da Trichomonas vaginalis (TV) (7,1%). Dal 2015 al 2017 i casi di sifilide I-II sono aumentati di circa il 60%.
HIV nei soggetti con MTS
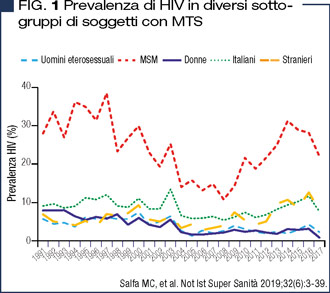 Dei 128.138 soggetti con una nuova diagnosi di MTS segnalati 89.343 (69,7%) hanno effettuato un test anti-HIV alla diagnosi di MTS, e di questi 7032 (7,9%) sono risultati positivi. Nei soggetti con MTS si è osservato un decremento della prevalenza di HIV con alcuni picchi specifici: la più alta prevalenza di HIV si è osservata nel 1997 (11%) e la più bassa nel 2008 (4,7%). Dopo il 2008, la prevalenza di HIV è aumentata in modo costante fino all’11,7% del 2016, per poi ridursi al 7,7% nel 2017 mentre nelle donne con MTS, la prevalenza di HIV si è ridotta dal 7,9% del 1991 all’1,6% del 2006, quindi si segnalano una stabilizzazione ed un lieve aumento fino al 3,1% del 2016. Nel 2017, la prevalenza di HIV nelle donne con MTS si è ulteriormente ridotta (0,9%) (Figura 1).
Dei 128.138 soggetti con una nuova diagnosi di MTS segnalati 89.343 (69,7%) hanno effettuato un test anti-HIV alla diagnosi di MTS, e di questi 7032 (7,9%) sono risultati positivi. Nei soggetti con MTS si è osservato un decremento della prevalenza di HIV con alcuni picchi specifici: la più alta prevalenza di HIV si è osservata nel 1997 (11%) e la più bassa nel 2008 (4,7%). Dopo il 2008, la prevalenza di HIV è aumentata in modo costante fino all’11,7% del 2016, per poi ridursi al 7,7% nel 2017 mentre nelle donne con MTS, la prevalenza di HIV si è ridotta dal 7,9% del 1991 all’1,6% del 2006, quindi si segnalano una stabilizzazione ed un lieve aumento fino al 3,1% del 2016. Nel 2017, la prevalenza di HIV nelle donne con MTS si è ulteriormente ridotta (0,9%) (Figura 1).
 Eziologia
Eziologia
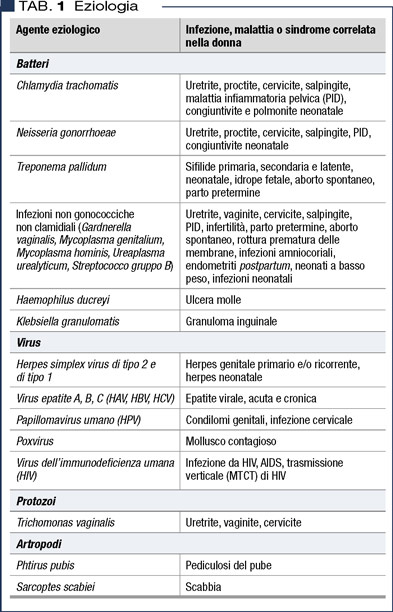
Le MTS possono essere causate da una serie di microrganismi che variano molto in dimensioni, ciclo vitale, manifestazioni cliniche e sensibilità ai trattamenti disponibili (Tabella 1).
Strategia di approccio globale
Il controllo delle MTS è una delle priorità dell’Organizzazione Mondiale della Sanità (OMS) e di altre organizzazioni sanitarie. La strategia adottata si basa sulla prevenzione, con la promozione di comportamenti sessuali responsabili (informazione, attenzione nelle pratiche sessuali saltuarie e con partner occasionali, uso del condom). Secondo l’OMS, l’approccio complessivo alle MTS dovrebbe prevedere:
- accurata informazione sulle manifestazioni cliniche delle MTS e sulle possibili complicanze
- educazione alla salute sessuale (es. corretto uso del condom)
- specifiche misure di prevenzione e controllo delle MTS per i soggetti con comportamenti sessuali a rischio (es. adolescenti, giovani, MSM, consumatori di sostanze, sex-workers)
- utilizzo dei vaccini disponibili (HPV, HBV)
- facile accesso ai servizi di diagnosi e cura
- aumento e facilitazione dell’offerta dei test diagnostici per identificare anche i casi asintomatici
- promozione del test per HIV
- messa a punto dei servizi per migliorare consapevolezza e capacità dei giovani di prevenire le MTS
- rafforzamento dei sistemi di sorveglianza delle MTS
- trattamento appropriato, anche del partner
- coinvolgimento di tutti i possibili attori, sia del settore pubblico che privato, per la prevenzione e il trattamento delle MTS.
Infezione da HIV e MTS
Nelle donne alcune MTS possono aumentare il rischio di acquisire HIV, ed in gravidanza alcune infezioni sono state associate ad esiti ostetrici avversi. Infatti CT, NG e sifilide possono essere correlate ad un aumentato rischio di basso peso alla nascita ed a parto pretermine. Una meta-analisi del 2007 ha evidenziato che la vaginosi batterica (BV) ha più che raddoppiato il rischio di parto pretermine (odds ratio [OR]: 2,16, IC 95%: 1,56 -3,00) e aborto tardivo (OR: 6,32, IC 95%: 3,65-10,94). Anche l’infezione da TV è stata associata a parto pretermine, rottura prematura delle membrane e basso peso alla nascita.
Nella donna con HIV, CT, NG, candidosi vulvovaginale sintomatica e ulcerazione sifilitica sono state tutte associate ad un aumento della carica virale di HIV nel tratto genitale, con un ruolo nella possibile trasmissione verticale (MTCT) di HIV. Si ipotizza un’interazione simile a livello della mucosa genitale tra HIV e herpes simplex virus (HSV) di tipo 2. La presenza di DNA dell’HSV è stata correlata alla diffusione nel tratto genitale di HIV indipendentemente da sintomatologia clinica o uso di antiretrovirali.
Nelle donne con HIV le MTS possono raddoppiare il rischio di MTCT di HIV in utero e intrapartum: le infezioni del tratto genitale possono, infatti, causare una cervicite, con aumento di HIV nelle secrezioni cervico-vaginali, o una infiammazione placentare acuta o cronica. Quest’ultima può indurre una attivazione immunitaria e alterare la produzione di citochine, aumentando carica virale e sovraregolazione dell’espressione dei recettori CCR5 delle cellule T e dei CCR5 co-recettori di HIV sulle cellule di Hofbauer (macrofagi) nella placenta, contribuendo all’aumento del tropismo e della replicazione di HIV.
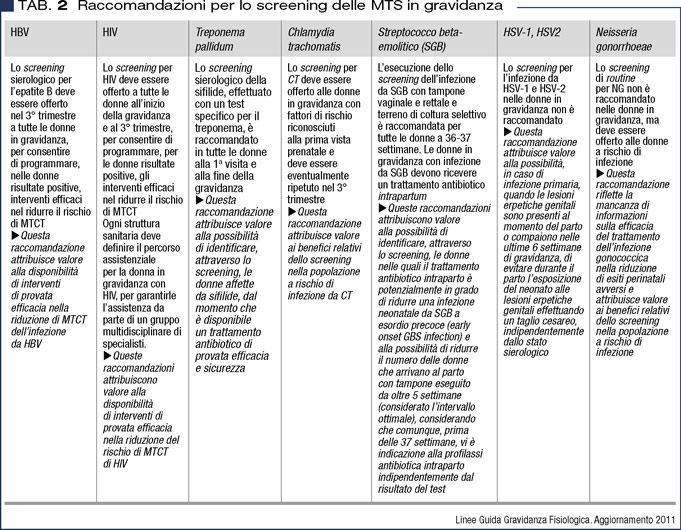
La gestione delle donne con HIV, ma anche con altre MTS che impattano sull’apparato genitale femminile in relazione a specifiche patologie ed alle problematiche della gravidanza, deve prevedere percorsi assistenziali volti sia alla prevenzione oncologica, alla cura delle patologie ginecologiche correlate all’infezione da HIV ed alle altre MTS, sia, per le donne in età fertile, ad assicurare prestazioni assistenziali di diagnosi e cura in fase preconcezionale, durante la gravidanza, il parto ed il postpartum (Tabella 2).
Conclusioni
L’aumento della diffusione delle MTS, l’incremento di richiesta di assistenza sanitaria da parte delle pazienti e la consapevolezza che il controllo delle MTS riduce il rischio di infezione da HIV rendono un approccio diagnostico corretto alle MTS centrale nella gestione della salute pubblica. La strategia di controllo e prevenzione delle MTS si deve basare soprattutto sulla promozione di campagne informative, e di attività di educazione alla salute sessuale. Inoltre, è di fondamentale importanza la diagnosi precoce delle MTS, sia per identificare le persone infette asintomatiche o paucisintomatiche (ad es. con lo screening per MTS nelle donne in gravidanza), sia i loro partner sessuali.
Bibliografia
- Linee Guida Gravidanza Fisiologica. Ministero della Salute. 2011. http://www.salute.gov.it/imgs/C_17_pubblicazioni_1436_allegato.pdf
- Center for Disease Control. Sexually transmitted diseases treatment guidelines 2015. https://www.cdc.gov/std/tg2015/default.htm
- Salfa MC, et al. Le infezioni sessualmente trasmesse: aggiornamento dei dati dei due Sistemi di sorveglianza sentinella attivi in Italia al 31 dicembre 2017. Not Ist Super Sanità 2019;32(6):3-39 2017.
- Donders G, et al. The association of gonorrhoea and syphilis with premature birth and low birthweight. Genitourin Med 1993; 69: 98-101.
- Johnson HL, et al. Sexually transmitted infections and adverse pregnancy outcomes among women attending inner city public sexually transmitted diseases clinics. Sex Transm Dis 2011; 38: 167-171.
- Gomez GB, et al. Untreated maternal syphilis and adverse outcomes of pregnancy: a systematic review and meta-analysis. Bull World Health Organ 2013; 91: 217–226.
- Leitich H and Kiss H. Asymptomatic bacterial vaginosis and intermediate flora as risk factors for adverse pregnancy outcome. Best Pract Res Clin Obstet Gynaecol 2007; 21: 375-390.
- Silver BJ, et al. Trichomonas vaginalis as a cause of perinatal morbidity: a systematic review and meta-analysis. Sex Transm Dis 2014; 41: 369-376.
- Fastring DR, et al. Co-occurrence of Trichomonas vaginalis and bacterial vaginosis and vaginal shedding of HIV-1 RNA. Sex Transm Dis 2014; 41: 173-179.
- Tanton C, et al. Correlates of HIV-1 genital shedding in Tanzanian women. PLoS One 2011; 6: e17480.
- Ouedraogo A, et al. Impact of suppressive herpes therapy on genital HIV-1 RNA among women taking antiretroviral therapy: a randomized controlled trial. AIDS 2006; 20: 2305-2313.
- Johnson LF, Lewis DA. The effect of genital tract infections on HIV-1 shedding in the genital tract: a systematic review and meta-analysis. Sex Transm Dis 2008; 35: 946-959.
- Wang CC, et al. The effect of treatment of vaginal infections on shedding of human immunodeficiency virus type 1. J Infect Dis 2001; 183: 1017-1022.
- Kinuthia J, et al. HIV acquisition during pregnancy and postpartum is associated with genital infections and partnership characteristics. AIDS 2015; 29:2025-33.
- Adachi K, et al. Combined evaluation of sexually transmitted infections in HIV-infected pregnant women and infant HIV transmission. PLoS One 2018; 13:0189851
- Rotchford K, et al. Effect of coinfection with STDs and of STD treatment on HIV shedding in genital-tract secretions: systematic review and data synthesis. Sexually Transmitted Diseases. 2000; 27(5):243-248.
- Drake AL, et al. Herpes simplex virus type 2 and risk of intrapartum human immunodeficiency virus transmission. Obstetrics and Gynecology. 2007; 109(2 Pt 1):403-409.






